PCR kỹ thuật số giúp điều trị bạch cầu mạn dòng tủy không còn là "điều trị suốt đời"
23-08-2023Với kết quả nghiên cứu chuẩn xác và mang lại nhiều giá trị khoa học thực tiễn cho các nghiên cứu tiếp theo, nhiệm vụ khoa học - công nghệ "Đánh giá đáp ứng sâu về sinh học phân tử trên bệnh nhân bạch cầu mạn dòng tủy điều trị thuốc ức chế tyrosine kinase" do Bệnh viện Truyền máu Huyết học TP.HCM triển khai vừa được Hội đồng tư vấn nghiệm thu nhiệm vụ do Sở KHCN TP.HCM tổ chức đánh giá thông qua và đạt xếp loại xuất sắc.
Thực tế cho thấy, bệnh bạch cầu mạn dòng tủy (BCMDT) là bệnh tăng sinh tủy xuất phát từ sự tăng sinh không kiểm soát các tế bào tạo máu có mang tổ hợp gen sinh ung BCR/ABL, mã hóa protein tyrosine kinase hoạt hóa BCR/ABL. Tổ hợp gen này là kết quả của sự chuyển vị tương hỗ giữa nhánh dài nhiễm sắc thể 9 và 22, gọi là nhiễm sắc thể Philadelphia (Ph), có thể xác định được bằng kỹ thuật di truyền tế bào. Tyrosine kinase BCR/ABL khởi động nhiều con đường dẫn truyền tín hiệu cần thiết cho quá trình sinh ung thư.
Theo thống kê của Hội ung thư Hoa Kỳ, bệnh BCMDT chiếm từ 15 đến 20% trong nhóm bệnh bạch cầu nói chung. Tỷ lệ mới mắc của bệnh khoảng 1-2 trường hợp trong 100.000 dân, chủ yếu xuất hiện ở nam nhiều hơn nữ và ở tuổi trên 50. Nguyên nhân gây bệnh hiện vẫn chưa rõ ràng. Tại Việt Nam, bệnh nhân mắc BCMDT cũng khá phổ biến.
|
Điều trị nhắm trúng đích vào cơ chế phân tử của sự tăng sinh và tiến triển của BCMDT, hay nói cách khác là ức chế hoạt tính BCR/ABL và làm giảm số lượng tế bào mang nhiễm sắc thể Ph là điều trị nền tảng của bệnh BCMDT. |
Các thuốc ức chế tyrosine kinase BCR/ABL (TKI: tyrosine kinase inhibitor), giúp cải thiện dự hậu ngoạn mục trên người bệnh BCMDT, đưa người bệnh đạt các mức đáp ứng ngày càng sâu hơn. Tuy nhiên, việc duy trì điều trị TKI có thể đem đến một gánh nặng kinh tế cho người bệnh và xã hội. Ngoài ra, nguy cơ kháng thuốc và các tác dụng phụ liên quan điều trị TKI là một yếu tố bất lợi khi dùng thuốc trong thời gian dài. Điều này cho thấy việc quyết định ngưng thuốc TKI tại thời điểm thích hợp là thật sự cần thiết.
Kỹ thuật sinh học phân tử (SHPT) hiện là kỹ thuật nhạy trong theo dõi đáp ứng điều trị BCMDT. Kỹ thuật Realtime Quantitative polymerase chain reaction (RQ PCR) trước đây cho phép đánh giá đến mức đáp ứng SHPT giảm 4 log10 (MR4,0) so với lúc chẩn đoán. Hiện tại, có nhiều khuyến cáo đưa ra các tiêu chuẩn quyết định ngưng thuốc, hầu hết người bệnh cần duy trì mức đáp ứng MR4,0 đến MR4,5 khi điều trị với TKI trong thời gian tối thiểu 2 năm. Sau đó, cần bảo đảm rằng người bệnh được theo dõi sát bằng kỹ thuật PCR định lượng đạt độ nhạy từ MR4,5 trở lên để phát hiện sớm các trường hợp tái phát về SHPT nhằm tái điều trị kịp thời.
Trong tình hình hiện nay, những kỹ thuật cho phép xác định MR4,5 - MR5,0 có thể kể đến là RQ PCR hệ thống kín và PCR kỹ thuật số (dPCR: digital polymerase chain reaction). Tuy nhiên, RQ PCR hệ thống kín chưa thực hiện được vì kít của hệ thống này chưa được nhập về Việt Nam.
Đại diện nhóm triển khai nhiệm vụ khoa học - công nghệ "Đánh giá đáp ứng sâu về sinh học phân tử trên bệnh nhân bạch cầu mạn dòng tủy điều trị thuốc ức chế tyrosine kinase" cho biết kỹ thuật dPCR được triển khai tại Bệnh viện Truyền máu Huyết học (TP.HCM) từ năm 2019, với đặc điểm chia nhỏ dung dịch phản ứng thành khoảng 20.000 giọt kích thước siêu nhỏ vài nanolit, sau đó khuếch đại và định lượng số bản sao gen đích trong từng giọt nên cho kết quả nhạy hơn.

BSCKII. Phù Chí Dũng, Giám đốc Bệnh viện Truyền máu Huyết học trao đổi một số kết quả của công trình nghiên cứu với Hội đồng tư vấn nghiệm thu nhiệm vụ khoa học - công nghệ
"Tại Việt Nam, đến hiện tại, các hệ thống RQ PCR có thể đánh giá đáp ứng ở mức MR4,0 để quyết định ngưng thuốc cho người bệnh nhưng theo dõi sau ngưng thuốc thì chưa thực hiện được", TS. BSCKII. Phù Chí Dũng, chủ nhiệm triển khai nhiệm vụ khoa học - công nghệ cho biết, "do đó, chúng tôi thực hiện nghiên cứu này nhằm đánh giá khả năng theo dõi tồn lưu tế bào ác tính trong bệnh BCMDT bằng kỹ thuật dPCR",
Cũng theo lời TS. BSCKII. BS Phù Chí Dũng, mục tiêu cụ thể của nhiệm vụ được các nhà khoa học tại Bệnh viện Truyền máu Huyết học triển khai, đó là: (1) Chuẩn hóa quy trình kỹ thuật Digital PCR; (2) Xác định tỷ lệ đáp ứng sâu về sinh học phân tử trên người bệnh BCMDT điều trị thuốc imatinib hoặc nilotinib bằng kỹ thuật dPCR và RQ PCR; và (3) Xác định tỷ lệ người bệnh thỏa tiêu chuẩn ngưng thuốc ức chế tyrosine kinase.
Nhóm nghiên cứu đã khảo sát trên 105 người bệnh BCMDT đang điều trị TKI tại Bệnh viện Truyền máu Huyết học (TP.HCM) trong thời gian từ tháng 2/2020 đến tháng 6/2022 đã đạt MR3,0 sau điều trị từ 6 đến 18 tháng.
Báo cáo trước hội đồng tư vấn nghiệm thu nhiệm vụ khoa học - công nghệ vừa được Sở KHCN TP.HCM tổ chức, TS. Châu Thuý Hà là thành viên nhóm triển khai nhiệm vụ cho biết: ở thời điểm hiện tại, kỹ thuật dPCR là một kỹ thuật mới, ở Việt Nam chưa có nghiên cứu nào khảo sát việc đánh giá đáp ứng điều trị ở người bệnh BCMDT bằng kỹ thuật dPCR. Trong khi đó, trên thế giới, kỹ thuật dPCR đã được ứng dụng trong thời gian gần đây, cho thấy có thể thay thế RQ PCR trong theo dõi người bệnh BCMDT. Các nghiên cứu khảo sát bước đầu cho thấy dPCR là một kỹ thuật có độ chính xác và độ tin cậy cao, chính xác hơn RQ PCR, đặc biệt là ở mức MR4,0 và MR4,5.
Sau thời gian nghiêm túc triển khai, nhóm các nhà khoa học tại Bệnh viện Truyền máu Huyết học (TP.HCM) đã chuẩn hóa quy trình kỹ thuật dPCR, với độ chính xác cao, các kết quả đạt độ lặp lại qua các lần thực hiện với độ biến thiên nhỏ hơn hoặc bằng 25%. Kỹ thuật này cho phép phát hiện các mẫu còn tồn lưu thấp, giới hạn phát hiện có thể đạt đến MR4,7.
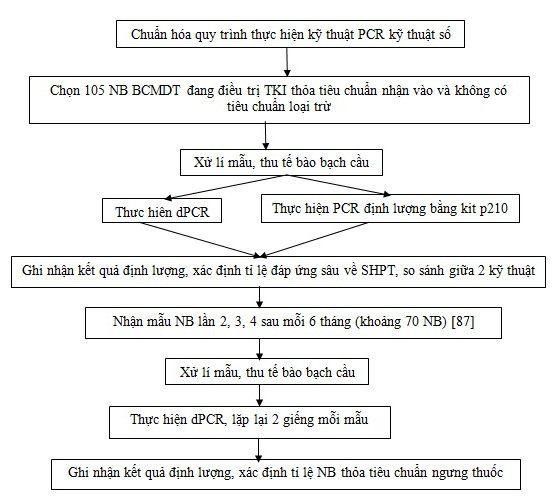
Quy trình thực hiện kỹ thuật dPCR được nhóm nghiên cứu đề xuất và áp dụng tại Bệnh viện Truyền máu Huyết học (TP.HCM)
Ngoài ra, kết quả của nhiệm vụ cũng đã xác định tỷ lệ đáp ứng sâu về sinh học phân tử trên người bệnh BCMDT điều trị thuốc imatinib hoặc nilotinib bằng kỹ thuật dPCR và RQ PCR. Theo đó, khảo sát 105 người bệnh BCMDT điều trị TKI trung vị 47 tháng, đã đạt MR3,0 từ 6 đến 18 tháng sau điều trị, có 43,8% người bệnh đạt MR4,0 trở lên khi khảo sát bằng RQ PCR. Trong khi đó, tỷ lệ người bệnh đạt MR4,0 trở lên khi khảo sát bằng dPCR là 67,6%. Điều này cho thấy dPCR ưu thế hơn RQ PCR khi khảo sát các mẫu còn tồn lưu thấp.
Đặc biệt, nhóm đã xác định tỷ lệ người bệnh thỏa tiêu chuẩn ngưng thuốc ức chế tyrosine kinase. Kết quả cho thấy, 105 người bệnh trong nghiên cứu điều trị TKI trung vị 47 tháng, có 61 người bệnh (58,1%) duy trì MR4,0 trở lên sau thời gian 24 tháng. Đây là những người bệnh thỏa tiêu chuẩn ngưng thuốc theo Mạng lưới ung thư toàn diện quốc gia Hoa Kỳ (NCCN) 2019.
Cũng theo đại diện nhóm triển khai nhiệm vụ, tại Việt Nam, theo hướng dẫn điều trị bệnh BCMDT của Bộ Y tế, thuốc lựa chọn đầu tay là imatinib. Các thuốc thế hệ 2 chỉ sử dụng khi người bệnh có dấu hiệu kháng hay bất dung nạp imatinib. Trước đây, người bệnh được hoàn toàn miễn phí sử dụng imatinib vì có chương trình tài trợ phối hợp với bảo hiểm y tế. Từ năm 2020, sau khi chương trình tài trợ kết thúc, người bệnh đồng chi trả với bảo hiểm y tế, do đó nhiều người bệnh không có điều kiện sử dụng thuốc kéo dài.
"Do đó, chúng tôi chọn áp dụng tiêu chuẩn ngưng thuốc của NCCN để áp dụng tại Bệnh viện Truyền máu Huyết học (TP.HCM), với yêu cầu thời gian sử dụng thuốc tương đối phù hợp với tình hình điều trị bệnh tại Việt Nam, tối thiểu 3 năm", đại diện nhóm triển khai nhiệm vụ chia sẻ.
Từ kết quả nghiên cứu, nhóm nghiên cứu cũng đưa ra kiến nghị rằng kỹ thuật dPCR thực sự là một kỹ thuật có độ nhạy và độ đặc hiệu cao, có khả năng phát hiện đến MR4,7. Do đó, để đánh giá đáp ứng sâu về SHPT thì triển khai xét nghiệm dPCR thường quy. Đồng thời, trên người bệnh BCMDT điều trị TKI, nên định lượng BCR/ABL mỗi 3 đến 6 tháng sau điều trị nhằm tiên lượng nguy cơ tái phát, khả năng ngưng thuốc TKI và duy trì lui bệnh sau ngưng thuốc.
Nhận định về hiệu quả về khoa học - công nghệ của nhiệm vụ, TS. BSCKII. Phù Chí Dũng khẳng định bệnh BCMDT là một bệnh ung thư máu có đáp ứng rất khả quan với điều trị TKI. PCR định lượng là kỹ thuật nhạy trong đánh giá đáp ứng về SHPT và là yếu tố giúp các bác sỹ lâm sàng quyết định ngưng thuốc. Kỹ thuật dPCR là kỹ thuật mới, có khả năng đánh giá đáp ứng SHPT ở mức sâu.
Về hiệu quả về kinh tế xã hội, nghiên cứu này xây dựng và chuẩn hóa kỹ thuật dPCR đã giúp hoàn thiện được quy trình khảo sát đáp ứng về SHPT ở người bệnh BCMDT, giúp phát hiện được bệnh tồn lưu tối thiểu (BTLTT) chính xác, định hướng cho điều trị. Nhu cầu khảo sát đáp ứng về SHPT rất cấp thiết để quyết định ngưng thuốc nên sản phẩm của đề tài này sẽ có ứng dụng rộng rãi cho các bệnh viện điều trị bệnh BCMDT trên cả nước. Chưa dừng lại ở đó, kết quả của nhiệm vụ cũng là dữ liệu tham khảo cho các công trình nghiên cứu BTLTT trong BCMDT.
| Đề tài được thực hiện nhằm theo dõi BTLTT của người bệnh BCMDT. Việc thực hiện đề tài này không xâm hại đến sức khỏe của người bệnh. Hơn nữa, kết quả của đề tài mang đến lợi ích, làm cơ sở giúp theo dõi lui bệnh và tái phát bệnh, từ đó đưa ra liệu pháp điều trị thích hợp cho người bệnh. Các thông tin cá nhân của người bệnh được giữ bí mật, không sử dụng vào mục đích khác ngoài đề tài này. Đề tài được thông qua hội đồng y đức của Trường Đại học Y dược TP.HCM để thực hiện |
|
Về biểu hiện lâm sàng, BCMDT là một bệnh được diễn tiến qua 3 giai đoạn: mạn, tiến triển và chuyển cấp. Các triệu chứng ở giai đoạn mạn thường liên quan đến lách to chèn ép gây tức, khó chịu vùng bụng hoặc liên quan đến tình trạng tăng sinh ác tính như sốt nhẹ về chiều và sụt cân. Người bệnh người bệnh BCMDT giai đoạn mạn được chẩn đoán với bạch cầu tăng rất cao trên 50x109/L, một số trường hợp hiếm có thể gây xuất huyết võng mạc và dấu hiệu tăng độ nhớt của máu như rối loạn cương dương, tai biến mạch máu não, ù tai, lú lẫn, hôn mê. Thời gian sống của người bệnh giai đoạn mạn kéo dài trung bình khoảng 5 năm nếu không điều trị đặc hiệu. Nếu không được kiểm soát tốt, tình trạng bệnh sẽ dần chuyển sang giai đoạn tiến triển hoặc chuyển cấp trong vòng 3-5 năm. Ở giai đoạn tiến triển, do tình trạng tăng bạch cầu khó kiểm soát kèm giảm mức độ biệt hóa, các triệu chứng bắt đầu xuất hiện rầm rộ hơn với đau xương nhiều, sốt nhẹ và sụt cân. Càng về sau, bệnh sẽ chuyển sang giai đoạn chuyển cấp. Đây là giai đoạn nặng nề nhất của bệnh cả về triệu chứng lẫn điều trị. Hình ảnh lâm sàng khá tương đồng với một trường hợp bạch cầu cấp với tăng tỷ lệ tế bào non trong máu ngoại vi. Một số trường hợp khởi phát chuyển cấp rất đột ngột với những triệu chứng thiếu máu, xuất huyết, nhiễm trùng. Đặc biệt hơn, người bệnh giai đoạn chuyển cấp đáp ứng rất kém với hóa trị liệu chuẩn, đây là yếu tố tiên lượng rất xấu của bệnh. Nguy cơ chuyển cấp của bệnh khoảng 3-4% mỗi năm. Nếu đã sang giai đoạn cuối của bệnh, thời gian sống chỉ kéo dài từ 3 đến 6 tháng. |
|
Thông tin liên hệ: E-mail: hemato@vnn.vn - bv.tmhh@tphcm.gov.vn Website: http://bthh.org.vn |



